不种不补、不戴假牙,只需要打针,牙齿就能再生?
听上去匪夷所思的结论,来自于最近的一项研究:只需注射一种蛋白抗体,就能让小鼠和雪貂长出新的牙齿。
除了动物研究,这个团队还在今年 9 月正式开启了 1 期临床试验。研究团队表示:「希望最早能在 2030 年推出这一药物。它将改变患者的命运。」[1]
真的这么有用吗?
只用打一针,就能长出新牙
今年 5 月,日本北野医院口腔科主任高桥克(Katsu Takahashi)和研究团队举行新闻发布会表示,将在今年 9 月正式开启全球首个「牙齿再生药物」临床试验。[2]
其中的「牙齿再生药物」,指的是 USAG-1 蛋白靶向抗体。

图源:参考资料 2
USAG-1 蛋白是一种骨形态发生蛋白(BMP)的抑制剂,2006 年时被发现可以促进肾小管损伤。为了进一步了解这个蛋白的功能,研究人员们建立了「USAG-1 蛋白缺陷小鼠」作为肾脏疾病研究的动物模型。[3]
2007 年,高桥克团队在实验中偶然发现,USAG-1 蛋白缺陷小鼠长出了比正常数量更多的牙齿。此后几年,团队逐步探明了 USAG-1 蛋白在牙齿生长过程的作用——
BMP 和 Wnt 信号通路可以促进牙齿发育和再生,USAG-1 蛋白对这两个通路有抑制作用。通过阻断(抗体、基因敲除等方式)USAG-1 蛋白的「抑制作用」,就能诱导新牙生长。[4]
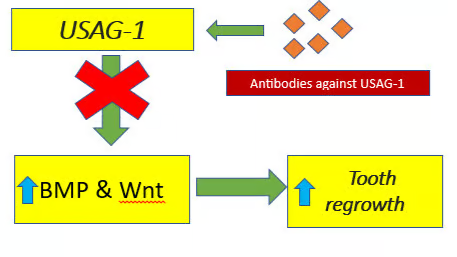
图源:参考资料 5
搞清楚了分子机制,研究团队开始着手开展动物实验。
首先是利用小鼠模型验证 USAG-1 抗体对「先天性缺牙」的作用。对小鼠进行单次、全身性的 USAG-1 靶向抗体注射给药后,「先天牙齿缺陷」模型小鼠的缺牙处长出了新牙,原本有牙的位置还长出了「多生牙」。[6]
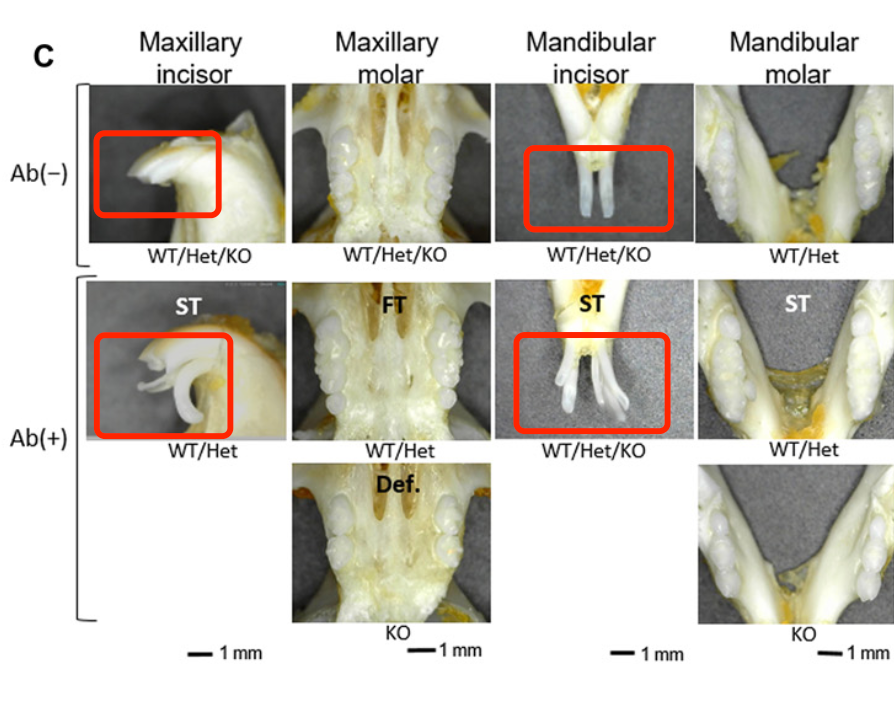
图源:参考资料 6
之后又利用雪貂模型验证 USAG-1 抗体对「第三牙列」的诱导作用。一般认为,人类和雪貂等动物属于「双齿动物」,一生会有 2 副牙齿:乳牙和恒牙。
但有研究发现,可能还存在「第三牙列」。当恒牙(第二牙列)正在发育时,第三牙列也开始发育,不过随着恒牙逐渐发育成熟,第三牙列会发生细胞凋亡、逐渐退化。[7]
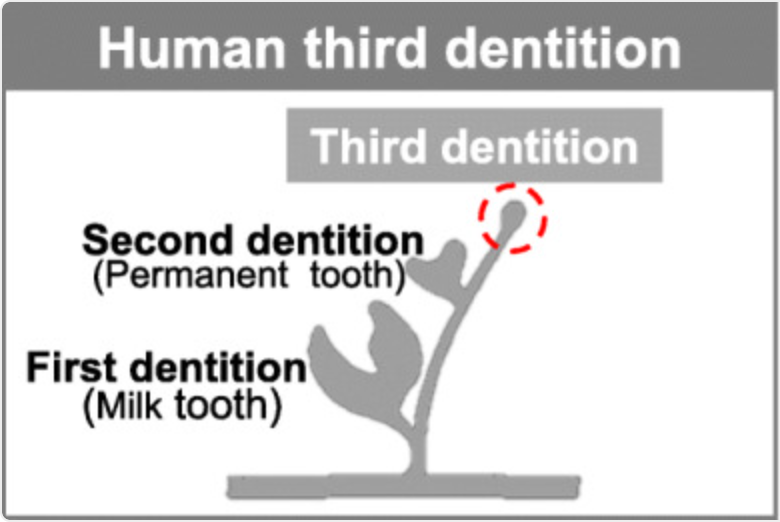
图源:参考资料 7
向雪貂体内注射 USAG-1 靶向抗体后,雪貂的上颌门牙处成功长出了 1 颗新牙。不过让雪貂长出牙所需要的 USAG-1 抗体浓度是相对于小鼠浓度的 5 倍,注射次数也增加到了 3 次。[6]
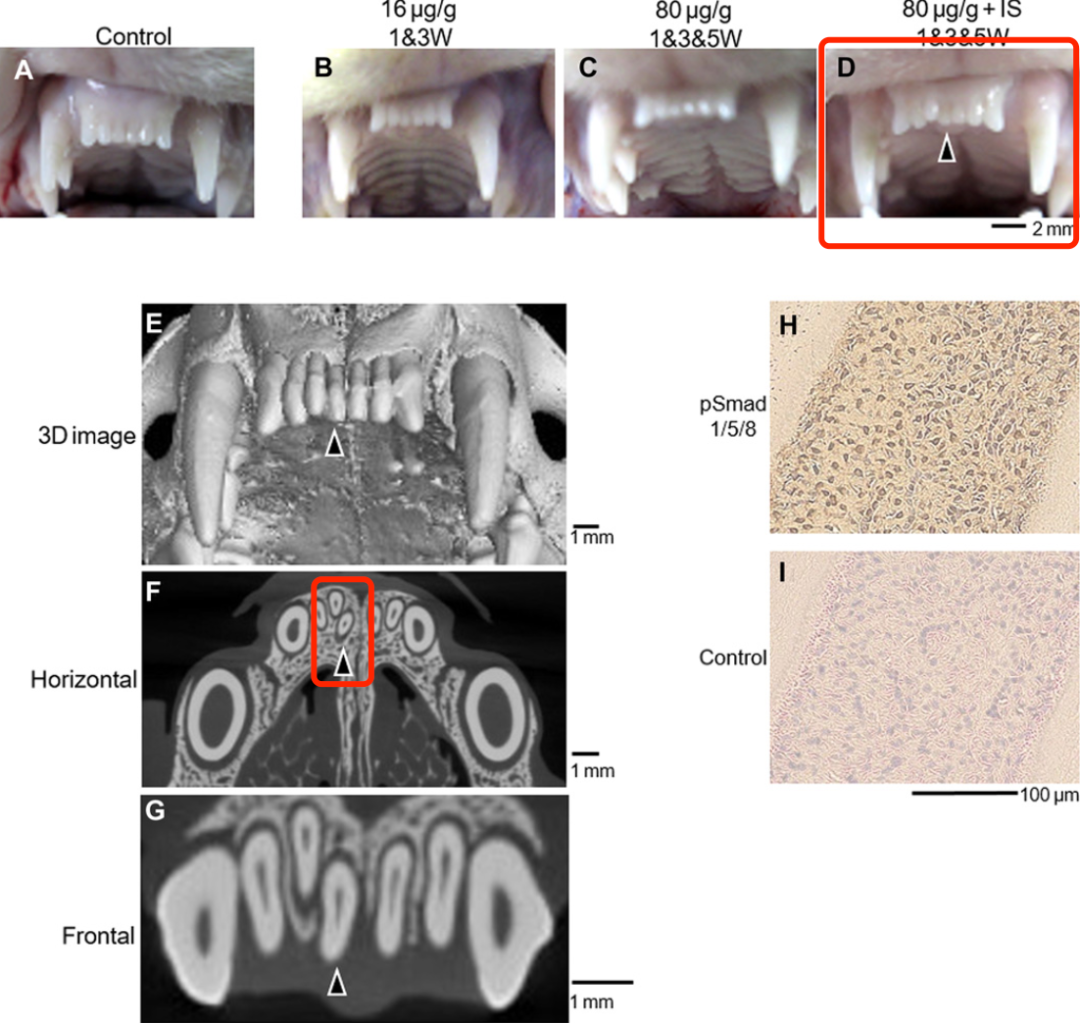
图源:参考资料 6
除此之外,上述的动物实验均表明,药物对动物没有产生任何副作用。
基于这些动物实验的阳性结果,研究团队决定在今年 9 月至 2025 年 8 月进行 1 期临床试验,主要目的是为了评估 USAG-1 抗体药物在人体中的安全性。试验共招募 30 名年龄 30~64 岁、至少缺 1 颗后牙的男性。
高桥克表示,如果 1 期临床顺利,下一阶段将对 2~7 岁的先天性牙齿缺陷患者(出生时至少有 4 颗牙齿缺失)进行药物治疗试验。[2]
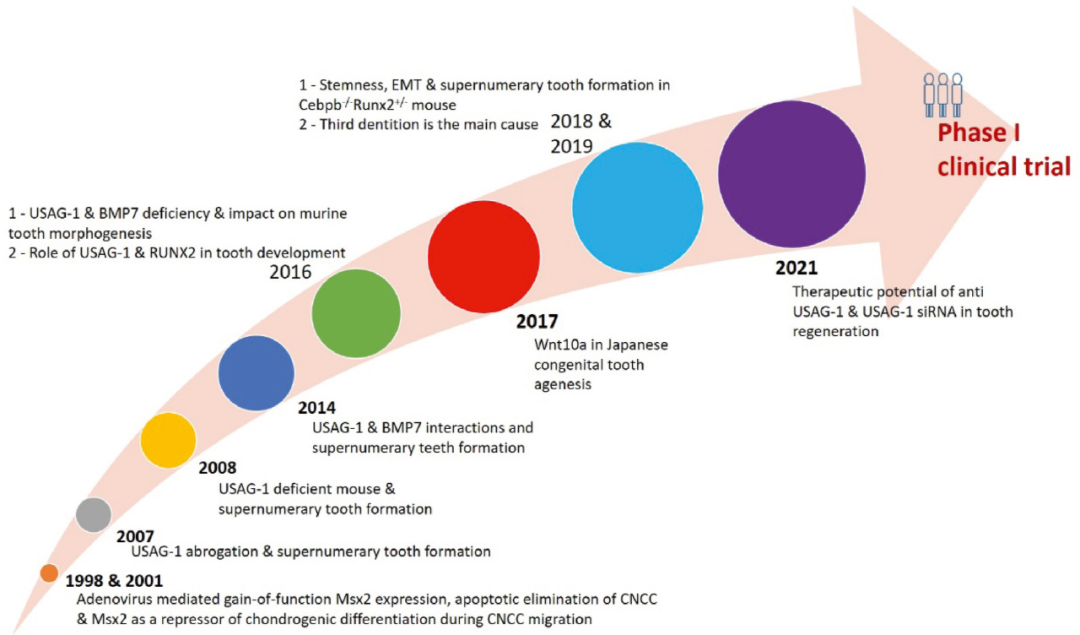
高桥克团队的研究进程
图源:参考资料 4
诺奖级研究?结论下早了
只需要打针就能长出新牙,如果真的能实现,那么对于口腔医学、乃至整个医学领域来说,都是一次里程碑式的进步。有网友甚至将这一些列研究评价为「诺贝尔奖级别」。

图源:网络
但很显然,现在下结论还为时尚早。
首先,人类牙齿的发育周期和调控机制与小鼠或雪貂存在显著差异。
香港大学牙髓科张成飞教授在接受媒体采访时就表示:「虽然他们的方法具有创新性和潜力,但在动物身上观察到的结果并不能直接适用于人类。即使外表美观,这些『新牙』是否能在功能上与真正的牙齿保持一致,还有很多问题需要解决。」[1]
人类牙齿的生成不仅需要牙胚,还需要牙周组织(牙龈、牙槽骨)和神经血管网络的协调参与。动物模型中再生的牙齿是否能在人体中形成完整的牙周支持结构,并整合到口腔生态系统中,确实还需要后续的临床试验进行验证。
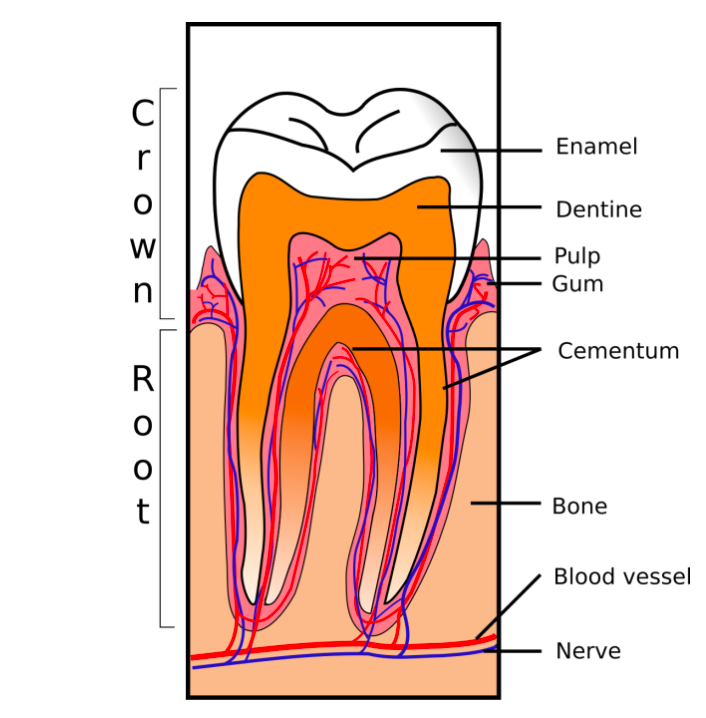
牙齿各个部分的横截面
图源:参考资料 8
第二个问题则是安全性。
USAG-1 抗体的作用方式是解除对 BMP 和 Wnt 信号通路的限制,但这些信号通路并不仅仅存在于牙齿生成过程,还广泛参与了多个组织器官的发育和再生。从小鼠实验和雪貂实验的对比中已经能看出,想要成功诱导「第三牙列」,需要更大剂量、更长周期的药物使用。
Wnt 信号通路是调节发育和干细胞的关键级联之一,也与癌症密切相关,图源:参考资料 9
对于人体来说,想要达到理想的治疗效果,很可能需要更大量、更长期的 USAG-1 抗体使用,那么是否可能会引起骨骼异常、免疫反应甚至肿瘤风险?
目前正在进行的 1 期临床就旨在回答安全性问题,但仅持续 1 年的试验周期,是否能得出令人信服的结论还有待商榷。
即使安全性有保障、在人体中也能长出新牙,那么新的问题又来了:注射用药,如何保证长在正确的部位?
对于这个问题,高桥克在接受采访时表示:「将通过局部注射的方式来控制作用范围。如果新牙长错地方,可以通过正畸或移植来移动。」[1]
「牙齿再生」成研究热门,距离临床应用还有多远?
实际上,如何让缺牙的患者重新长出牙齿,一直以来都是口腔领域的研究热门。除了日本团队的研究,还有其他一些方式可能可以实现牙齿再生或牙齿局部组织再生。
比如,干细胞再生技术。
2021 年,央视财经就曾报道,通过在患者的牙周炎病灶周边,多点、间隔地局部注射「人牙髓间充质干细胞注射液」,单次治疗时间不到 2 分钟,就能利用干细胞的分化能力,让患者「长」出新的牙槽骨。
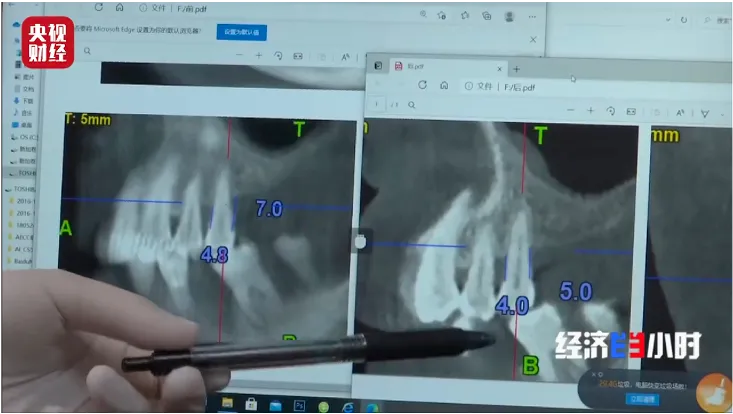
图源:央视财经
除此之外,还可以通过「矿物质再生」来修复受损的牙釉质。
2019 年,浙江大学医学院一团队制作了一种含有磷酸钙的凝胶,将凝胶涂抹在受损的牙齿上,48 小时内就会永久性地形成一层厚达 3 微米的新牙釉质。研究人员介绍:「新再生的牙釉质具有与天然牙釉质相同的结构和相似的机械性能。」[10]

绿色为凝胶釉质,紫色为天然釉质
图源:参考资料 10
无论是全牙再生还是局部组织再生,虽然研究一片火热,临床治疗却还是老三样:补牙、种牙、戴假牙。
一方面,医学诊疗的改变不只是新旧更替,更是迭代复用和一次次科学的验证。一种药物从研发到上市往往要经历基础研究、临床前研究,以及长时间、大规模的 I 期、II 期、III 期临床试验,因此相对于研究,临床应用往往有较大的「滞后性」。
另一方面,牙齿再生的临床需求,可能并没有想象中那么大。
一位北京的口腔医生就表示:「门诊碰到过不少先天缺牙或者后期牙齿脱落的患者。不同于其他组织器官,单纯缺一两颗牙齿,对患者的日常生活影响还是挺有限的。」
同时她也提到,性价比和复诊次数也是患者们日常就诊时关注的重点。「患者们更倾向于选择那些『只需要来一次』的治疗方式。价格就更不用说了,如果新治疗的成本很高,即使有很多好处,也可能只有少部分患者会选。」
致谢:本文经 浙江大学医学院附属口腔医院 丁佩惠 副主任医师 专业审核
参考资料:
[1]https://www.france24.com/en/live-news/20241213-japanese-researchers-test-pioneering-drug-to-regrow-teeth
[2]https://mainichi.jp/english/articles/20240503/p2a/00m/0sc/012000c
[3]https://pmc.ncbi.nlm.nih.gov/articles/PMC1307562
[4]https://www.sciencedirect.com/science/article/pii/S2352320423000044
[5]https://www.medboundtimes.com/dentistry/tooth-regrowth-a-game-changer-for-dentistry
[6]https://www.science.org/doi/10.1126/sciadv.abf1798
[7]https://pmc.ncbi.nlm.nih.gov/articles/PMC7461317
[8]https://en.wikipedia.org/wiki/Human_tooth_development
[9]https://www.nature.com/articles/onc2016304
[10]https://www.science.org/doi/10.1126/sciadv.aaw9569




發表評論 取消回复