本文作者:z_popeye
「住院率突破 20% 大关」,最近几天,这个数据在医疗信息流里刷屏了。
根据今年最新公布的《全国医疗保障事业发展统计公报》和《我国卫生健康事业发展统计公报》,去年,我国职工医保住院率达到 21.86%,居民医保住院率达到 20.7%;全国医疗卫生机构入院人次达到 30187.3 万,比上年增加 5501.1 万人次,居民年住院率达到 21.4%。
这些数据意味着什么?两张图较为直观地说明了问题——当职工医保和居民医保的次均住院费用稳中有降时,住院人次以「一己之力」拉高了支出总额。
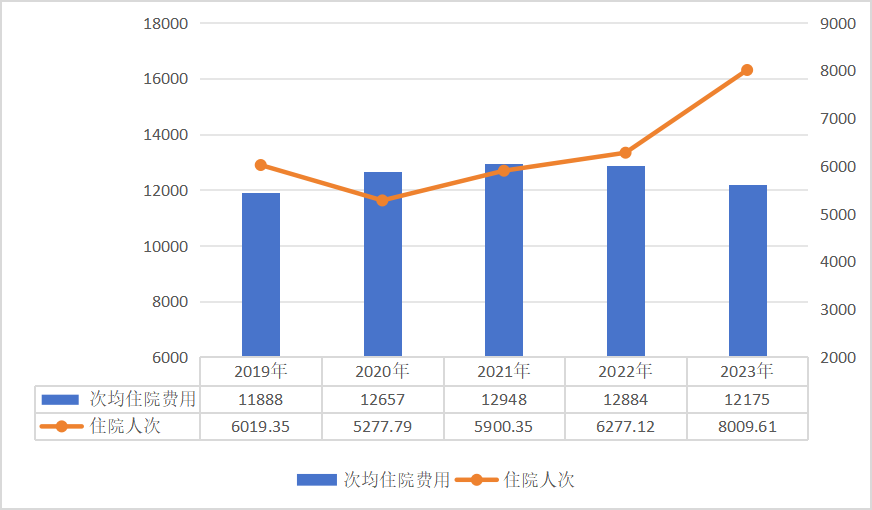
2019~2023 年职工医保次均住院费用和住院人次(单位:元、万人次)
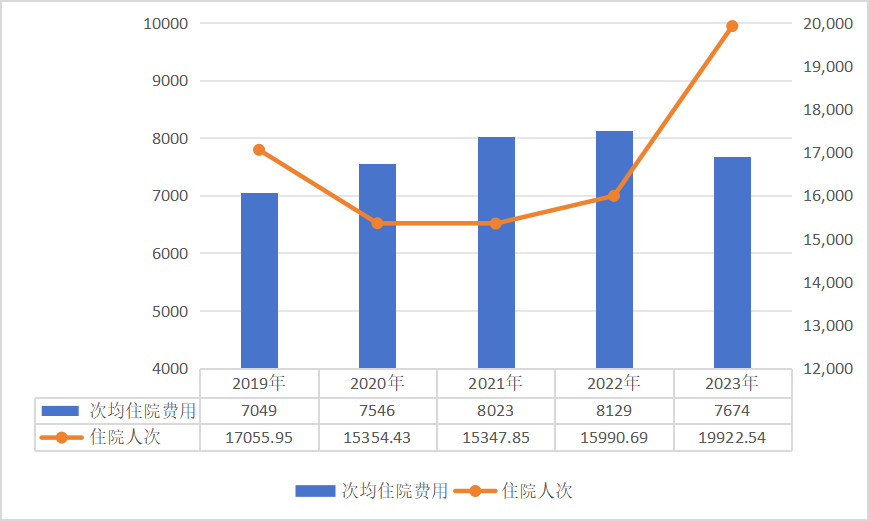
2019~2023 年居民医保次均住院费用和住院人次(单位:元、万人次)(
对于医保基金来说,居高不下的住院率或许已经到了需要被「重点关注」的时刻。
床位一年增长 40 多万张,「病房不能有空床」是不成文规定
上述广泛流传的文章中提到这样一组数据:
在 2003 年,中国的住院率仅为 4.7%,其后二十年一路飙升至此,在个别城市或地区,住院率已突破 30%,甚至更高。
但在三甲医院资深管理人员何烁(化名)看来,这个对比可能不够科学:「2003 年还没有启动新农合,没有报销怎么住院?」
不过,何烁同样认为,在目前的医疗环境下,低标入院等类似情况确实时有发生。
「问题根本在于医疗资源配置的不合理。一些城市可能只有 400 万人口,但三级以上医院就有十几家、二十几家,一定会造成对县级医院的虹吸效应。」何烁说,「床位建了,肯定会开发部分医疗需求。」
近年来,医院扩张床位的热潮始终不减。
根据《2023 年我国卫生健康事业发展统计公报》,2023 年末,全国医疗卫生机构床位 1017.4 万张,与上年比较,床位增加 42.4 万张,每千人口医疗卫生机构床位数由 2022 年 6.92 张增加到 2023 年 7.23 张。
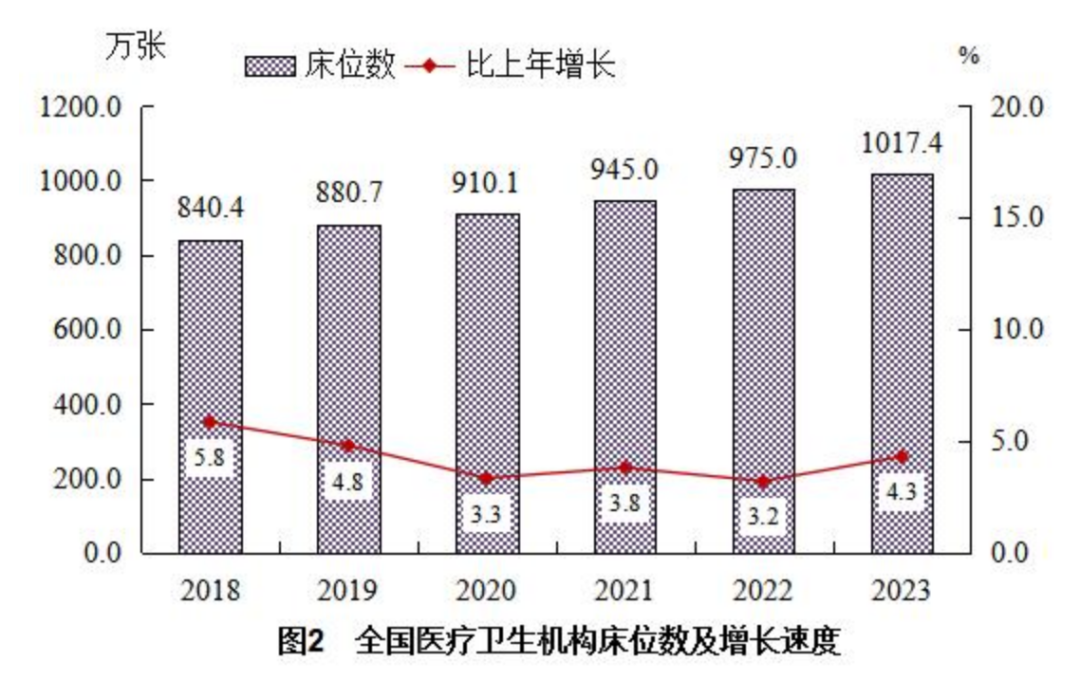
图源:《2023 年我国卫生健康事业发展统计公报》
「公立医院,尤其是三甲医院,开多少张床位,就能填满多少张床位。」医院管理者、前上海市第一妇婴保健院院长段涛这样说,「住院率不提高那是做不到的。」
多位三甲医院的临床医生提到,「病房不能有空床」是科室一贯以来不成文的规定。
「虽然没有直接规定和绩效挂钩,但一直以来,医疗组的负责人都十分看重这件事。」北京某三甲医院耳鼻喉科医生陈瑞(化名)说,「如果有收入院患者不符合手术指征,需要办理出院,无论多晚,都得立刻联系新的患者补上。」
也有医生直言,科室病房的空床率对绩效有一定影响。「不过现在全院一张床了,你有空床其他科一下子就把你占去了。」
当医院学会从 DRG/DIP 里「挣钱」
「比较大的三甲,床位常年是超出的,不会只为了报销或检查收病人。」江浙地区某三甲医院内科医生王明(化名)提到这样一种临床常见操作,「但如果收进来的病人想顺道做其他检查,我们会算算是否在医保报销额度内,不会超支的话,一般都会给他开。」
如今,距离 DRG/DIP 开始试点运营已经过去了 7 年。国家医保局于 2021 年底部署了《DRG/DIP 支付方式改革三年行动计划》, 到今年年底,全国所有统筹地区全部开展 DRG/DIP 支付方式改革工作。
而对于医院和医生来说,随着 DRG/DIP 的规则被逐渐摸透,「收一个亏一个」的日子不再像几年以前那么常见。
甚至有临床医生直言:「只要不是特别重症的患者,肯定是可以控制在盈利范围内的。」

耳鼻喉科医生陈瑞(化名)以儿童二度扁桃体肥大举例:「不伴有反复咽喉感染的情况下,按照目前指南建议,其实可以不用手术治疗的。但家长手术意愿强,科室就收,开起来也不难,这类手术可以说是耳鼻喉科的主要收入来源。」
另一方面,DRG/DIP 对平均住院日的考核,也催生了分解住院的出现。
「到日子不出院,花费只能医院和科室承担。比如说一个患者有两处血管需要植入支架,但是由于医保支付的原因,可能需要住院两次。」某三级医院一名主任医师刘霆(化名)这样说。
而从患者端来看,门诊报销的不易,也将不少本可以在门诊治疗的疾病「推向」院内。
「比如人流,以前门诊开药做手术就可以了,但是现在门诊医保每个月只有一点点钱,所以现在都安排住院治疗。」江苏某三甲医院医生说,「对患者来说,报销比例也比较好。」
患者愿意住,医院有收入,在这样的情况下,一些医院和科室开始用「真金白银」鼓励医生收入院患者。
「收一个患者可以拿五十,其实也不多。」广西某二级医院医生这样说:「但我们医生做手术本身也没有手术费提成,所以根本没人愿意做门诊手术。」
医保控费 VS 医院增长,三明 3.0 能否破局?
「现在药、耗都不算收入,医院要收入,就只能玩命收病人。」在主任医师刘霆(化名)看来,尽管并不认同一些同行的过度诊疗行为,「但从科室层面来讲,没有业务量,发不出奖金,都难。」
医院收治患者的核心动力在于「自负盈亏」,而医院对增长的追求、DRG/DIP 本身带来的压力,正直观地影响着临床医生的动作,也直观地推高了住院率的数据。
有报道将住院率的增长描述为一种「非正常上涨」。但在前上海市第一妇婴保健院院长段涛看来,这是当前政策导向下的一种必然结果。
「对比门诊均次费用和住院均次费用,通常后者是前者的 20~30 倍甚至 40 倍。那对于医院来说,显然收住院效率更高。」
「医院从经济学的角度考虑,希望门诊量越大越好、门-住转化率越高越好,手术越多越好。」段涛说,「在现行的支付政策下,这几个『越来越』这是正常现象,是自然增长的结果。」
医疗战略咨询公司 Latitude Health(村夫日记)创始人赵衡同样指出,DRG/DIP 实施后必然推动医院分解住院或转院。
「这就需要医保管控再入院率和再急诊率,以及对不当转院进行审查,一般海外市场的经验就是严格监管之后就下来了。」
赵衡认为,住院率居高不下的原因,不仅在于医保管理的粗放,也在于医院管理过于粗放。「医保在执行的过程中,需要增加进一步精细化管理的工具,而医院在接受医保监管的时候,也需要在内部进行精细化管理,而不是把压力直接传导给医生。」
但在段涛看来,医院层面的主动管理很难实现:「机制本身就不合理,期待医院会主动空着床位、减少收入、牺牲利益来降低住院率,这不现实。」

无论引起住院率增长的原因是什么,但当这个问题想要被解决、这个数据希望被下降的时候,必然会遇上一个无法绕开的问题:
医院降低住院率的原动力要从何而来?
「目前的医保基金政策下,最大的问题是医疗机构缺乏自主权。」陕西省山阳县卫健局原副局长徐毓才认为,这是一个单凭 DRG/DIP 无法解决的问题。「政策引导的结果是医院多看病人多挣钱,甚至大医院熟悉了政策后,通过 DRG/DIP 赚钱的技巧和能力也越来越强了。」
段涛同样认为,当前医疗政策一个很重要的问题在于,不是为了健康花费,而是为了疾病花费:「对于医院和医生来说,治病治得越多,收入就越多。」
徐毓才提到,一个可能的思路是,将医保基金打包给医疗机构——也就是三明医改 3.0。
2021 年,《三明市实施「六大工程」推进医改再出发行动方案》的发布标志着三明医改步入 3.0 阶段。
《方案》提出,以「总额包干、超支不补、结余留用」为原则,完善医保基金打包支付政策。具体而言,医保基金按参保人数和人均基数年度打包支付给医院(医联体),结余资金纳入医疗服务收入。
也就是说,住院越少,花费越少,医院结余越多,越能从中受益。

「没有一个政策可以解决所有问题。」徐毓才说「医保基金如果不放到医疗机构让他们自己用,对于住院率的增长,很难管理得住。」
今年 8 月 30 日,国家卫生健康委召开新闻发布会,介绍推广三明医改经验有关情况,其中提到,将指导其他省份每年选择 2~3 个地区为重点来推广三明经验,5 年内实现全覆盖。
医保控费与医院增长,这对根本上的矛盾贯穿医改始终,能否在三明方案下被解决,还有待时间的考验。




發表評論 取消回复