本文作者:豪斯医生
何雪(化名)有着长达 10 余年的心律失常和 2 型糖尿病史。
10 多年前,何雪时不时出现阵发性心悸,在当地医院行心脏电生理检查,提示可能存在「房室结双径路」 ,但因径路靠近传导束未行消融治疗。同样在 10 余年前,何雪在诊治心律失常的时候发现血糖增高,被诊断为 2 型糖尿病,给予口服降糖药治疗。
但 3 年多前,何雪住院治疗心脏问题期间,却时而有低血糖情况发生,给予调整降糖药物依旧无法缓解;发作严重的时候,何雪的血糖还曾降至一点几mmol/L,需要口服或者静脉高糖治疗。
自此,头晕、疲劳、严重时意识模糊、言语不清,所有症状像是「恶魔」萦绕常伴。3 年前,何雪因心律失常在当地植入了 ICD。
多年里,不放弃的何雪辗转全国各地多家三甲医院,却始终得不到明确的诊断...
2 型糖尿病患者,反复低血糖发作
最开始,何雪因为多年的心脏病病史,后面又出现异常的低血糖,情绪状况一度非常低落,会使用抗抑郁的药物,有时医生也会谨慎地询问「有没有过量降糖药的使用」。
辗转多家医院诊治,效果都不佳。2022 年 6 月,抱着渺茫的希望,何雪跨越 800 多公里来到了她曾在一档综艺上看到过的浙江大学医学院附属第二医院(下称浙大二院)。
考虑到糖尿病本身就是低血糖的危险因素,如用餐延迟、体力活动过度、合并严重系统性疾病、降糖药过量等,内分泌科的医生进行了详细的病史问诊和检查,都没有找到糖尿病相关的低血糖依据。
接下来对于非糖尿病相关的病因进行筛查。
医生考虑是否存在升血糖激素的缺乏,如肾上腺皮质激素、生长激素、甲状腺激素等。但是在完善升血糖激素的检查后,结果依旧无殊。然后再是考虑降糖激素分泌的增加(主要是胰岛素),检查后依旧没有阳性结果。
第一次检查中未找到确切病因,何雪暂时出院。
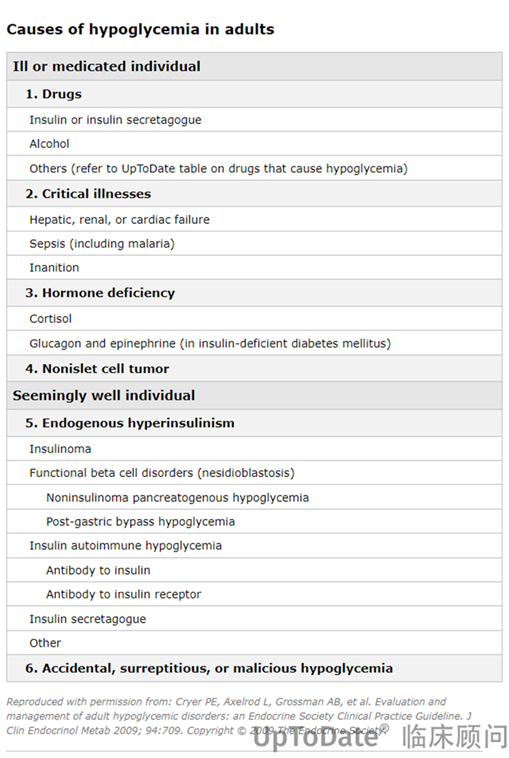
图片:成人低血糖病因,图源:Uptodate
同年 10 月,何雪由于反复感染发热住进了心血管内科,排除各种感染源后,认为存在血性感染导致的感染性心内膜炎的可能性大,于是在全麻下,通过手术移除了 2 年前植入的 ICD。
这一期间,低血糖依旧时常发作。
鉴于何雪的多种临床表现,包括反复低血糖、心律失常、发热、高凝状态和血管栓塞、再次住院期间发现胰岛素水平增高,心内科医生组织了多学科团队会诊(Multi-Disciplinary Treatment, MDT),包括内分泌科、心血管内科、医学遗传科、消化内科、感染性疾病科等专家,共同讨论何雪的病情。
排除了其他可能性后之后,专家们给出「怀疑肿瘤」的推测,并建议进行进一步的检查。
何雪接受了胰腺增强 CT 检查,但结果未发现胰腺内分泌肿瘤的迹象。随后,何雪出现了消化道症状,于 2022 年 11 月接受了腹部 CT 和胃肠镜检查,结果显示均无异常。在入住浙大二院之前,何雪在当地也进行过包括胃肠镜在内的许多检查,但是并未找到相关的依据。
何雪的胰岛素水平显著增高,而 C 肽水平并未同步上升,处于临界状态;同时,外院检测显示有胰岛素抗体弱阳性史;低血糖的发作和心律失常又非平行相关;疑点重重。2023 年 3 月,何雪再次入住内分泌科,进行病因的排查。
从诊断流程上讲,也有外源性胰岛素过量的可能性。「何雪自在心血管内科住院起,就受到了医护极大的关注,我们医院药物使用都受到严格管理,所有的胰岛素都由护士负责注射,但是低血糖在院期间的血糖密切监测下仍然反复发生,所以诊断上也不考虑外源性胰岛素。」内分泌科副主任医师宋筱筱如是说道。
「短暂胰岛素抗体阳性史,让大家想到了自身免疫性低血糖的一种——胰岛素自身免疫综合征。外院当时也考虑过这种疾病,当地也尝试使用糖皮质激素和免疫抑制剂治疗,但并没有取得预期的效果。」
胰岛素自身免疫综合征是自身免疫性低血糖的一种——表现主要是高低血糖波动[1]。当抗体与胰岛素结合时,游离的胰岛素减少,导致血糖升高;而当抗体与胰岛素解离时,游离的胰岛素增加,血糖也随之下降。
然而令人遗憾的是,多次复查的胰岛素抗体结果均为阴性;低血糖的病因似乎仍然扑朔迷离。
「一些低血糖确实有相当罕见的病因,因此诊断也颇具挑战,」宋筱筱表示,「我们科室以前曾经诊治过一例 Doege-Potter 综合症患者,该患者因孤立性纤维瘤而继发严重低血糖。低血糖是由肿瘤产生一种特殊的胰岛素样生长因子( IGF-2 )所致,起到类似于胰岛素的作用,从而导致患者严重的低血糖。」

图源:UTD
何雪则在后续加测的胰岛素受体抗体的检测中得到了一次阳性的结果,胰岛素受体抗体阳性也会导致患者出现低血糖,但更多的是以高血糖为表现。
此时的何雪仍然遭受着严重低血糖发作,经多科会诊,团队考虑到患者合并存在风湿免疫系统的异常,自身免疫性低血糖仍不能除外,予短暂静脉过度到口服的糖皮质激素方案进行了对症治疗;并建议后续尽快完善生长抑素受体 PET/CT 显像等分子影像学的筛查——这也是诊断内分泌疑难杂症的另一利器。
屋漏偏逢连夜雨:多次复杂心律失常
事情的转机发生在 2023 年 5 月。
由于何雪消化道症状加重,她在当地医院进行了胃镜检查,结果发现患有「胃癌」,随后接受了手术治疗。
术后病理报告显示:胃低分化腺癌,部分细胞呈印戒状。
值得关注的一点是,何雪胃部手术后,反复发作的低血糖有了较为明显的缓解,口服高糖及糖皮质激素都得以快速减量,这一结果也让宋筱筱医师推测,导致患者反复低血糖的原因之一可能是「胃肠道恶性肿瘤合并有分泌功能的神经内分泌肿瘤」。
但一切的推测,都需要进一步的免疫组化及影像学检查以协助明确。「我们建议患者接受生长抑素受体 PET/CT 显像此类分子影像学技术评估隐匿和残存的病灶,这一检查对神经内分泌肿瘤的敏感性较高,」宋筱筱表示,「同时,我们还建议患者做个全面的病理会诊,和针对性的特殊激素检查。」
但就在此时,何雪却再次因高热入院了,血培养阳性。
面对这一结果,2023 年 6 月,何雪只得取出了 4 个月前才植入的 ICD,由于她的多处静脉都已栓塞,医生保留了输液港。拔除 ICD 后,为监测心律失常的情况,何雪的皮肤下埋藏了一个植入式心电事件记录仪(Loop Recorder)。
不出所料,她的心悸和晕厥还在继续,记录仪捕捉到仍有复杂的心律失常(包括缓慢型心律失常,如长达 10 秒的心脏停搏,以及各种快速型心律失常,如房颤、房扑和室速等)。
心内科医生认为她还是需要一个 ICD,可是两侧胸壁植入 ICD 都因感染拔除了,接下来又该怎么办呢?何雪自己也开始犹豫了。
起搏器植入
图片来源:NHS
受到反复晕厥的影响,此前预约的生长抑素受体 PET-CT 显像检查一再推迟,医生们对低血糖病因的评估不得不暂停。但这时,何雪也收到了外院肿瘤病理加测的报告:低分化腺癌,部分细胞呈印戒状,局部符合神经内分泌癌。
复杂的心律失常同样推迟了抗肿瘤治疗。
肿瘤内科的董彩霞副主任医师负责何雪胃腺癌的术后辅助化疗。何雪术后分期为 pT3N0M0,属于 II 期。根据目前的中国临床肿瘤学会(Chinese Society of Clinical Oncology, CSCO)指南,对于术后 II 期胃癌患者,常规的治疗是进行奥沙利铂联合卡培他滨两药联合方案辅助化疗半年,或者替吉奥单药一年。( I 级推荐)
「考虑到何雪当时的身体状况相对较差,我们考虑了单药替吉奥的化疗方案,」董彩霞解释道,「但鉴于化疗药物可能对心脏产生毒性影响,以及可能降低患者的免疫力(而何雪之前已经反复感染),我们建议先处理心律失常问题,因此术后辅助化疗被推迟。」
2023 年 6 月,何雪抱着试试看的心态,咨询了心血管内科陈涵副主任医师。
何雪的心律失常非常复杂,缓慢型和快速型都有,两种都有可能导致晕厥甚至心跳骤停。但是,之前的感染和器械拔除史基本上已经不可能再植入经静脉 ICD。考虑再三,陈涵建议先植入无导线起搏器,然后加上抗心律失常药物来控制快速性心律失常,如果仍不能控制,再考虑植入全皮下 ICD(subcutaneous ICD, S-ICD)。
「何雪双侧颈内静脉条件非常差,几乎都已经闭塞了,之前双侧腋静脉-锁骨下静脉都植入过经静脉 ICD,后面都因为感染不得不取出,超声也提示里面已经形成了血栓,」陈涵说,「因此,我们需要综合考虑静脉通路和减少感染风险这两个需求,超声提示患者下肢静脉情况相对较好,因此我考虑通过下腔静脉植入无导线起搏器。」但是,之前的多次手术和拔除让何雪犹豫不决,她表示,还想再观察一下。
9 月,何雪再次因为心脏病入院了,晕厥发作越来越频繁,一会儿停搏,一会儿快速性心律失常发作,陈涵不得不为她在腿上先植入了临时起搏器。
何雪最终同意了手术治疗,经过另一条腿的静脉植入了无导线起搏器。术后的程控提示起搏器工作良好,何雪也开始服用美托洛尔缓释片和胺碘酮治疗快速性心律失常。
死亡的威胁,经历 12 次除颤
饭一口一口吃,路一步一步走。植入无导线起搏器后,9 月下旬,何雪开始了口服替吉奥的单药化疗。肿瘤内科的胡涵光副主任医师是神经内分泌肿瘤的专家,9 月上旬,与内分泌医生讨论后,决定给何雪使用善龙治疗。「善龙是一种生长抑素类似物,对神经内分泌肿瘤具有一定的抑制增殖作用,同时能够抑制激素分泌,控制临床症状,」胡涵光解释说。在使用善龙后,何雪的再次波动的血糖得到了一定程度的平稳。
但是何雪的心动过速仍反复发作,心电图提示房扑、房颤、室速轮番上阵,同时由于她的基础血压很低,美托洛尔缓释片只能用到非常小的剂量。
陈涵建议植入 S-ICD,但是他也坦陈,S-ICD 只能起到保命的作用,并不能改善她的生活质量。之前植入 ICD 的多次除颤经历让何雪又感到害怕。陈涵建议,那要不我们再尝试一次射频消融吧,尽可能地消除心律失常的病灶。
11 月,权衡之后,何雪再次入住心血管内科,接受房颤射频消融及心室基质改良术,术中进行了非常仔细的标测,也进行了诱发,所有人都在祈祷这次的消融能起到作用。
此时,何雪的低血糖症状又开始加重,即使增加了善龙的剂量也难以控制。但事与愿违,出院后不久,何雪的心动过速就开始复发了,仍然有心悸和晕厥,多次在当地医院除颤治疗,最顽固的一次,何雪经历了 12 次体外除颤才得以挽回生命,主治医生和她说「你醒啦?你知不知道刚才发生了什么…」
死亡的威胁,让何雪的内心开始有些动摇了。
低血糖症状,尚且可以通过实时血糖监控和及时输注高糖来缓解。眼下最大的挑战,是棘手的心律失常。心内科甚至开展了几次全科讨论,研究何雪的心律失常治疗方案。
陈涵指出:「何雪的心动过速表现为宽 QRS 波,由于有房扑房颤的干扰,有时候很难确定是房扑房颤伴差异性传导还是室速:如果是室速,就需要植入 ICD;但如果是差异性传导,就不需要 ICD。患者已经植入无导线起搏器且工作良好,房扑房颤经历 2 次射频消融也无法根除。」
「因此,我们为她进行了房室结消融,将心房和心室的电活动彻底分离。如果是房扑房颤引起的,术后理论上就不会再有心动过速发作,而如果仍然出现宽 QRS 波心动过速,那么一定是室速的表现,就需要考虑 S-ICD 治疗。此外,如果要植入 S-ICD,房室结消融后也可以减少因为房颤伴快速性心室率引起的误放电,可以减少患者的痛苦。」
今年 1 月,何雪第 6 次入住心血管内科。经过房室结消融手术,何雪于 2 月 2 日顺利出院。

在出院后的 2 月 5 日,何雪亲手写了一封长达 9 页的感谢信
按下葫芦的同时,怎么按下瓢?
回顾何雪在心血管内科的住院治疗,可谓漫长艰辛。
「她的低血糖是我们科最大的挑战之一。」陈涵医生回忆道,「幸亏患者植入了实时血糖监测的贴片,我们常常是一边观察着她手机上实时显示的血糖情况,一边给她输糖水。有时候,一晚上就得滴上十瓶 50% 的高糖,每瓶 50 毫升,总计 250 克糖。」
面对如此情况,心血管内科的医生护士们也练成了「升糖小能手」,一旦得知何雪要住院,就会提前备好高糖,以备不时之需。
房室结消融术后,何雪仍然经历着宽 QRS 波室速发作,这几乎可以肯定是室速发作了。可令人担忧的是,第一次 S-ICD 的术前筛查居然没有通过,这让陈涵一下子紧张了起来。会不会是起搏器信号的干扰呢?
他找来了资深的工程师,并亲自将无导线起搏器的起搏频率不断下调至出现自身的心跳。随着心率来到了 35 次/分,何雪的脸色一下子暗沉了下去,所有人的心也提到了嗓子眼。终于,这次的筛查试验通过了,而且提示有 2 个向量都能够理想工作。
于是在 2024 年 3 月,何雪接受了 S-ICD 植入手术,并将她的手机带入了手术室,实时血糖监测的结果不断显示在屏幕上,医生能够全程监测以保证血糖平稳。
由于 S-ICD 没有抗心动过速起搏功能,一旦监测到超标的心动过速事件就会自动放电。最令患者担忧的,也正是不适当的电击[2]。
为了降低不恰当电击的发生率,陈涵特地调整了 S-ICD 的参数,「不到万不得已不放电」,最大程度减轻患者的痛苦。
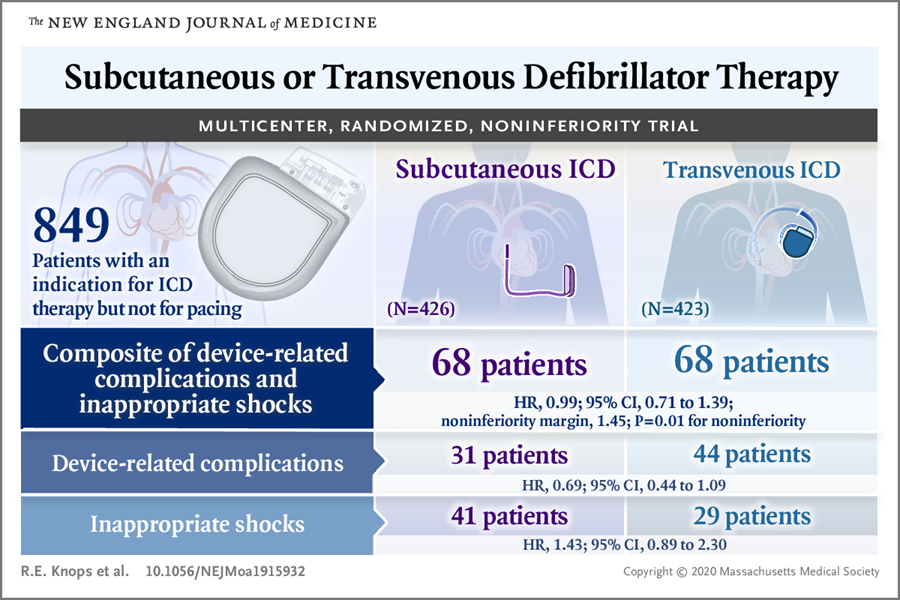
图片:皮下 ICD 和经静脉 ICD 并发症比较
图源:NEJM
「这确实是一个相当罕见且特殊的疾病,因此在诊断治疗过程中遇到了很大很大的困难。患者的求生意志,当地医生的不懈努力,我们医院各学科的通力合作,我们对这种疑难疾病的认识才有机会一步一步清晰起来。」内分泌科宋筱筱医生和内分泌科主治医生章添悦都深有感触地回忆到。
截至目前,何雪在浙大二院已经前后经历 9 次住院诊疗,目前心律失常基本得到控制,但低血糖之谜尚未完全解开。
何雪的打怪升级,还在继续。
本文特别致谢:何雪,该名为化名
策划、监制:carollero




發表評論 取消回复