本文作者:金多多
F 是一名牙医,也是我的研究生同学,我的父亲、丈夫还有我自己都曾经是她的病人,我们的嘴里都有一颗被她细心补过的牙齿。
我是一名超声科医生,F 从 2012 年开始成为我的病人。
她的主诉是「月经紊乱十余年」,我检查的结论是「内膜增厚、回声不均」,建议她去做个诊断性刮宫。但她说既往的病检结果是「子宫内膜增生不伴不典型增生」,不想再去受一次罪了。
深知同行们都是对病人「马列主义」、对自己「自由主义」的。我妥协了:「那就先用药调经吧,等你啥时候想结婚生孩子了再积极一点处理呗。」
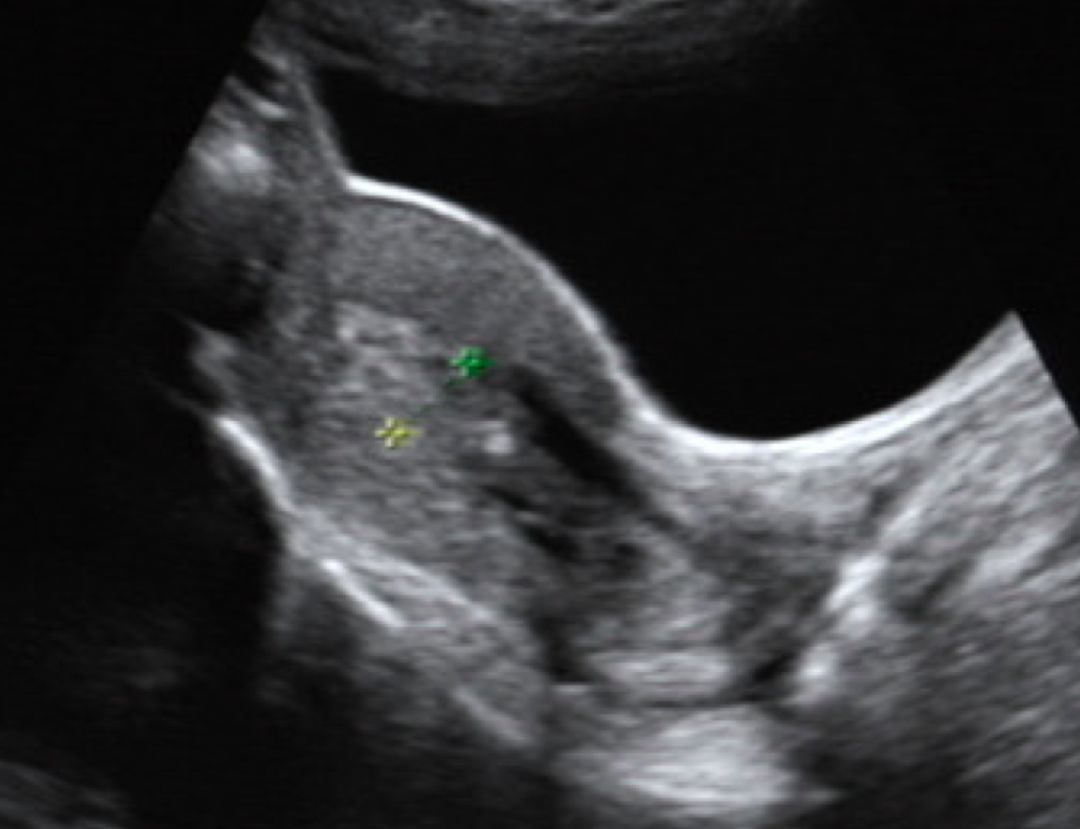
2015 年的子宫超声图像,子宫腔内可见不均匀的内膜样回声,两个光点之间示意测量内膜的厚度
后来,她时不时为这个老问题来找我测量内膜厚度。超声下看到的内膜总是很厚,而且回声紊乱——正常厚度一般不超过 14mm,而她即使在刚来完月经的时候都有 16mm,有时候甚至超过 30mm。
这期间,她还去做了一次刮宫术,妇科医生说「手感很韧,却刮不出明显的组织物送病理检查」。
我担心有一天会变成子宫内膜不典型增生(癌前病变)。
01.
2016 年初,我再次动员她住院做进一步的宫腔镜检查。没想到术前检查发现她有中度贫血,主管医生建议先纠正贫血再做手术。
她一听要输血,好不容易鼓起的勇气又泄了,麻溜地办理出院,跑去了另一家医院找了熟识的医生在门诊做了宫腔镜,摘除了三块 2cm 左右的组织物。
该医院病理结果是「内膜息肉」,内膜息肉是由子宫内膜局部过度增生所致,表现为突出于子宫腔内的单个或多个光滑肿物,蒂长短不一。
那次手术后,我又给她做了一次超声复查,发现摘除了那么多组织物后,内膜竟并没有太大变化,只是多了一些液性暗区,回声显得更加紊乱。
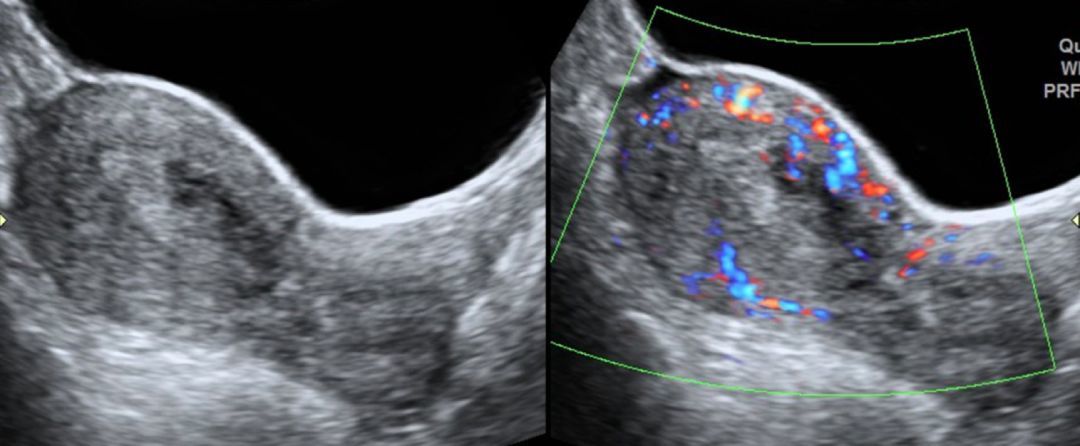
放射科的同学不放心,又拉她去做了一次核磁共振,结论跟超声相似。
于是,术后就按「内膜息肉」处理,持续用醋酸甲羟孕酮片治疗,但效果不甚好。她说「原本 45~60 天来一次、每次持续 15~30 天的月经,现在最多只停了一周又来了,白带很多也很稀,有时还像血水一样」。
既是同行也是好友的身份,让我对 F 说的症状一直没有任何怀疑,以至于忘记了,当年我几乎拿了满分的《妇产科学》的期末考试中的最后一道问答题——子宫恶性肿瘤最常见的症状是什么?
答:阴道不规则流血、排液。
没错,F 的症状正好是子宫恶性肿瘤的常见症状!而当我意识到这一点的时候,已经晚了。
2017 年 6 月,当我再次为 F 作超声复查时,看见一团血流信号异常丰富的混合性回声从宫腔一直长到了宫颈管外口,接着做妇检,见到了一团烂鱼肉状组织堵在宫颈外口。
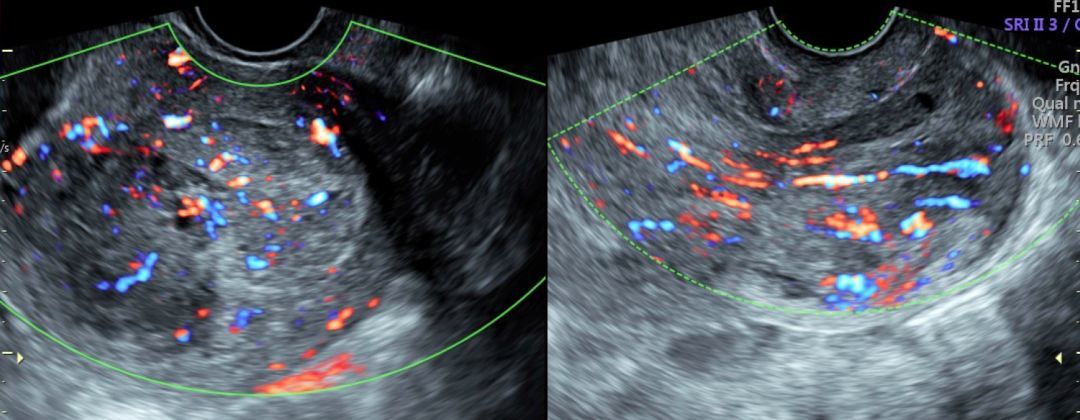
术前的超声图像:左图是宫腔图,右图是宫颈图。可见一血流丰富的肿物从宫腔内延伸至宫颈外口
我感觉问题变得严重了,于是马上安排她住了院,在超声引导下取宫腔深部组织活检。
作为负责术中引导的超声医生,我亲眼看到,从宫腔内剪出来的,是一些灰白色质地坚韧的鱼肉样组织,而这显然不是我曾以为的 「增厚的内膜」。
五天后,病理科回报:子宫(粘膜下)腺肉瘤,低分化型。
得知结果时,她已回到岗位上工作,我们隔着手机屏幕,失声痛哭。
02.
为了了解这个从没见过的肿瘤,我查询了许多文献,得知:「子宫腺肉瘤是一种罕见的混合性苗勒管肿瘤,虽然为低度恶性,但伴有肉瘤成分过度生长者预后较差,生物学行为呈侵袭性。」
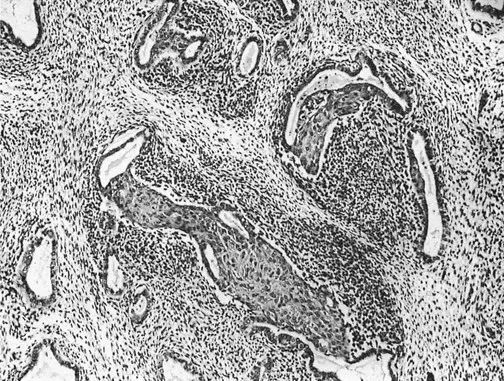
子宫腺肉瘤:含有良性上皮成分及肉瘤样间叶成分的双向分化的肿瘤(图源:AFIP Atlas of Tumor Pathology, version 2.0, American Registry of Pathology, Washington DC, 1995.)
F 才 33 岁,这样的小概率事件为什么会选中了她?
首先,我怀疑 F 早期可能患有子宫粘膜下腺肌瘤,一种可发生于育龄期妇女的良性肿瘤。而正是这个良性肿瘤,导致她多年来月经过多并且伴慢性贫血的症状。
子宫腺肉瘤具体发病原因尚未明确,可能与子宫内膜异位症、长期高水平雌激素暴露、长期口服避孕药、基因突变有关。
F 一直被诊断为子宫内膜增厚,病理结果也总是显示为「内膜息肉」,因此她长期使用孕激素治疗及不规范的随诊,从而诱导了病灶的恶变。
子宫腺肉瘤临床表现:阴道不规则流血;伴有白带增多,伴感染者有脓臭味;行妇科检查时可发现宫颈口有息肉样组织突出;少数患者因为阴道异常排液、扪及腹部包块及肿物压迫,致使尿储留而就诊。
上述症状几乎每一种都在 F 身上出现过,而我和妇科医生却都被她既往月经不调的主诉所迷惑,一直到后期宫口突出烂鱼肉状肿物才幡然醒悟。
子宫腺肉瘤鉴别诊断:癌肉瘤、恶性中胚叶混合瘤、腺纤维瘤、非典型性息肉样腺肌瘤、子宫内膜息肉、平滑肌瘤、胚胎性横纹肌肉瘤等。
其中的鉴别诊断之一,就是曾经外院病理科诊断的「子宫内膜息肉」。肿瘤内部回声早期跟不典型性增生的内膜非常像,让我和放射科同事都看走眼了。
03.
整个病史回顾下来,我发现这次误诊是多方面造成的。
我们影像学包括超声和磁共振医生,完全没有考虑到宫腔内是一个占位病变,一直以为是内膜组织;
我们将肿瘤当成内膜组织采取了诊断性刮宫手术,刮出来的内膜组织送了病理显示「没有异常病变」,其实是根本没有刮到病灶;
再次做宫腔镜夹取宫腔内组织做病理就被认为是「息肉」,然后简单地按照息内膜息肉使用孕激素治疗,可能促进了病变的发展;
在最后一次手术中,先后取了两块组织物,第一块是靠近宫颈的组织,术中病理还说是良性病变,第二块是在超声引导下从宫腔内很费力地剪出来的一团东西,病理才怀疑是恶性病变。
由于在 F 这个年龄段子宫腺肉瘤实在太过罕见,在病情突然恶化之前,所有的检查手段竟都发生了误诊。
而我作为她的超声医生,在这当中也错过了很多纠正的机会:当妇科医生行刮宫术刮不出组织物的时候,当刮宫术后和宫腔镜术后 「内膜」厚度跟原来相比没有明显变化的时候,我就应该考虑到,之所以刮不出内膜组织,是因为宫腔都被这个质地坚韧的实质性肿瘤占满了。
04.
F 的病情进展之迅速让所有人都措手不及。
跟她一起上手术时我刚怀孕 6 周。次年 1 月,就在她的追悼会后 12 小时,宝宝出生了。
对我来说,这一天,是身心俱痛,是生死轮回。
在她离去之前,得到她的允许,我把她的病例写成了病例报道,又做成了 PPT,跟年轻的学生们分享。
虽然,这是我最不愿意回忆的一个误诊案例,但这是我的好友用她的生命给这世上留下的最后的宝贵财富,经验与教训值得我永远铭记。
谨以此文,无限缅怀我的好友。
致谢:本文经 中山大学附属第一医院妇科专业型博士 吴琳祥 专业审核
【注】
中山大学附属第一医院妇科专业型博士 吴琳祥 审核意见:
子宫肉瘤约占女性生殖道恶性肿瘤的 1%,其罕见类型子宫腺肉瘤占所有子宫肉瘤的 5~10%。子宫腺肉瘤常见于绝经后女性,但绝经前甚至青少年时期也可发病(占 30%)。
肿瘤在宫腔内呈外生性息肉状生长,在宫颈内膜或子宫外部位少见。文献报道,不同的年龄段, 腺肉瘤的好发部位也不同。对于年轻女性,息肉样腺肉瘤常起源于宫颈,而绝经后女性常起源于子宫内膜。
部分子宫腺肉瘤患者通过妇科检查、影像学、诊刮和宫腔镜手术可获得初步诊断,但由于其症状和体征缺乏特异性,缺乏敏感的肿瘤标志物,影像学(B 超、 CT、 MRI 或 PET/CT)特异性不高,较难在术前区分肿瘤的良恶性,确诊依赖于术后病理及免疫组化检测。
目前,长期使用他莫昔芬,接受盆腔放射治疗者、子宫内膜异位症等被报道与子宫腺肉瘤发生相关。尚有文献报道长期口服避孕药可能增加其发生风险。
本例患者月经紊乱十余年,多次超声检查提示内膜增厚,需规范随诊,及时宫腔镜检查及活检。当药物治疗无效更需考虑病变进展或其他疾病,及时行影像学检查、宫腔镜直视下活检、超声引导下活检及手术切除等。
在病理活检时应广泛取材或彻底切除病灶,避免取材局限导致漏诊。对短期内明显增大的子宫平滑肌瘤、腺肌瘤应引起足够重视。多数情况下,腺肉瘤预后优于其他子宫肉瘤,但当腺肉瘤伴肉瘤过度生长(肉瘤成分占据肿瘤 ≥25%),其侵袭性明显增强,预后差。
子宫腺肉瘤术前诊断相对困难,容易误诊、漏诊,需要我们共同努力,研究总结更多的病例,努力改善患者预后。衷心感谢本文作者及缅怀愿意将自身疾病诊治过程无私分享给年轻医学生的患者,经验与教训值得我们铭记。
题图来源:图虫创意
监制:gyouza





發表評論 取消回复